Il paziente con forma lieve o moderata di COVID-19
Il NEJM ha pubblicato un articolo sulla COVID-19 che tratta un caso clinico comune. Vengono presentate le prove a sostegno delle varie strategie, seguite da una revisione delle linee guida, quando esistono.
Nelle forme lievi di COVID-19 trattate a domicilio non è indicata alcuna terapia nella maggior parte dei casi
Il NEJM ha pubblicato recentemente un articolo sulla COVID-19 che tratta un caso clinico comune. Vengono poi presentate le prove a sostegno delle varie strategie, seguite da una revisione delle linee guida, quando esistono. L'articolo si conclude con le raccomandazioni cliniche degli Autori.
Un articolo pubblicato recentemente sul New England Journal of Medicine discute la presentazione e la gestione della COVID-19 nei pazienti con malattia lieve o moderata, così come la prevenzione e il controllo dell'infezione. Vi riportiamo la traduzione di un estratto focalizzata sugli aspetti terapeutici.
Il problema clinico
L’articolo riporta il caso di un uomo di 73 anni con ipertensione e malattia polmonare cronica ostruttiva che riferisce di aver avuto febbre, tosse e fiato corto per 2 giorni. La sua terapia abituale prevede losartan e glucocorticoidi per inalazione. Vive da solo. Come deve essere valutato? Se è affetto da COVID-19 come deve essere trattato?
Valutazione
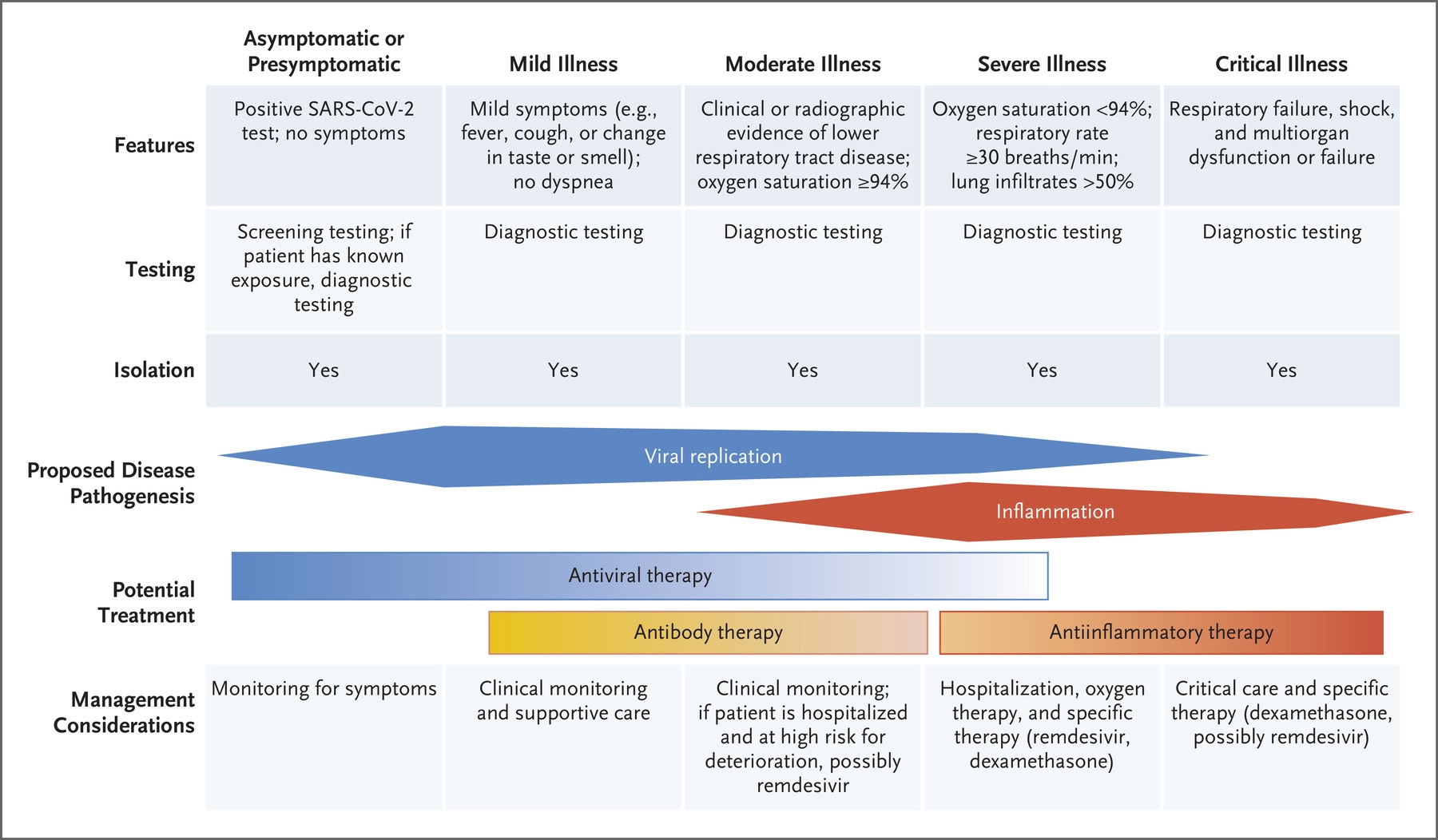
La valutazione della COVID-19 si basa sulla gravità della malattia. Secondo i dati provenienti dalla Cina, l'81% dei pazienti con COVID-19 presentava una malattia lieve o moderata (compresi i pazienti senza polmonite e con polmonite lieve), il 14% presentava una malattia grave e il 5% una malattia critica.
I pazienti che presentano segni e sintomi lievi in genere non necessitano di ulteriori valutazioni. Tuttavia, alcuni pazienti con sintomi lievi iniziali possono peggiorare in modo precipitoso circa 1 settimana dopo l'insorgenza dei sintomi. Nei pazienti con fattori di rischio di malattia grave, è necessario garantire uno stretto monitoraggio della progressione clinica..
Se si sviluppano sintomi nuovi o più gravi (ad esempio dispnea) in pazienti con malattia inizialmente lieve, è necessaria un'ulteriore valutazione. L'esame fisico deve essere eseguito per valutare la presenza di tachipnea, ipossiemia e anomalie polmonari. Inoltre, devono essere eseguiti test per altri agenti patogeni (ad esempio, virus dell'influenza, a seconda della stagione, e altri virus respiratori), se disponibili, e deve essere effettuata l'imaging del torace.
I segni distintivi di una malattia moderata sono la presenza di prove cliniche o radiografiche di malattia delle basse vie respiratorie, ma con una saturazione di ossigeno nel sangue pari o superiore al 94% mentre il paziente respira aria ambiente. Gli indicatori di malattia grave sono la tachipnea marcata (frequenza respiratoria, ≥30 respiri al minuto), l'ipossiemia (saturazione di ossigeno, ≤93%; rapporto tra la pressione parziale dell'ossigeno arterioso e la frazione di ossigeno ispirato, <300), e gli infiltrati polmonari (>50% del campo polmonare coinvolto entro 24-48 ore).
Gli esami di laboratorio nei pazienti ospedalizzati devono includere un emocromo completo e un pannello metabolico completo. Nella maggior parte dei casi, e soprattutto se si considera un farmaco che influisce sull'intervallo QT, si dovrebbe avere un elettrocardiogramma basale.
La radiografia toracica è il più frequente esame iniziale di imaging. Alcuni centri utilizzano anche l'ecografia polmonare. L'American College of Radiology raccomanda di non utilizzare la tomografia computerizzata come screening o come studio di imaging iniziale per la diagnosi di COVID-19, esortando a utilizzarla "con parsimonia" e solo nei pazienti ospedalizzati quando ci sono indicazioni specifiche.
Ulteriori test che vengono talvolta eseguiti includono studi di coagulazione (ad esempio, misurazione del d-dimero) e test per marcatori infiammatori (ad esempio, proteina C reattiva e ferritina), lattato deidrogenasi, creatina chinasi e procalcitonina.
Gestione dei pazienti COVID-19
I pazienti che presentano sintomatologia lieve di solito guariscono a casa, con terapia di sostegno e isolamento. Per i pazienti ad alto rischio di complicazioni può essere utile avere un pulsossimetro per auto-monitorare la saturazione dell'ossigeno.
I pazienti con sintomatologia moderata dovrebbero essere monitorati con attenzione e talvolta ricoverati in ospedale. I pazienti con sintomatologia grave dovrebbero essere ricoverati in ospedale. Se vi sono prove cliniche di polmonite batterica, la terapia antibatterica empirica è ragionevole, ma dovrebbe essere interrotta il prima possibile. Il trattamento empirico per l'influenza può essere preso in considerazione nel periodo di trasmissione stagionale dell'influenza fino a quando non si conoscano i risultati di test specifici.
Il trattamento della COVID-19 dipende dallo stadio e dalla gravità della malattia. Poiché la replicazione di SARS-CoV-2 è maggiore appena prima o subito dopo l'insorgenza dei sintomi, i farmaci antivirali (ad esempio, remdesivir e terapie con anticorpi) sono probabilmente più efficaci se usati precocemente. Si ritiene che in uno stadio più avanzato della malattia lo stato iperinfiammatorio e la coagulopatia portino a complicazioni cliniche. In questa fase, i farmaci antinfiammatori, gli immunomodulatori, gli anticoagulanti o una combinazione di questi trattamenti possono essere più efficaci degli agenti antivirali. Non esistono trattamenti approvati per COVID-19, ma alcuni farmaci hanno dimostrato di avere qualche beneficio.
Idrossiclorochina e clorochina con o senza azitromicina
La clorochina e l'idrossiclorochina in vitro hanno effetti contro il virus SARS-CoV-2. I risultati iniziali di alcuni piccoli studi hanno portato ad un iniziale interesse per l'idrossiclorochina come terapia per la COVID-19, ma gli studi randomizzati successivi non hanno mostrato alcun beneficio. Le linee guida attuali raccomandano che l'idrossiclorochina non sia usata per il trattamento dei pazienti con COVID-19 al di fuori degli studi clinici.
Remdesivir
Remdesivir, un inibitore della RNA polimerasi RNA-dipendente, in vitro e negli animali mostra attività contro SARS-CoV-2. Alcuni studi su pazienti ospedalizzati hanno evidenziato che il remdesivir determina piccoli benefici e di importanza clinica incerta. La Food and Drug Administration (FDA) ha rilasciato un'autorizzazione all'uso di emergenza (EUA, Emergency Use Authorization) per l’uso di remdesivir nei pazienti ospedalizzati con COVID-19. Le linee guida raccomandano il remdesivir per il trattamento dei pazienti ospedalizzati con COVID-19 grave, ma considerano i dati insufficienti per raccomandare a favore o contro l'uso di routine di questo farmaco per la malattia moderata. La decisione di impiegare o meno il remdesivir nei pazienti ospedalizzati con malattia moderata dovrebbero essere individualizzate e basate sul giudizio relativo al rischio di peggioramento clinico.
Plasma iperimmune e anticorpi monoclonali
Piccoli studi randomizzati sul plasma iperimmune di persone che si sono riprese dalla COVID-19 non hanno mostrato un chiaro beneficio. Il National Institutes of Health Covid-19 Treatment Guidelines Panel e la FDA, che ha emesso un EUA per il plasma iperimmune nell'agosto 2020, sottolineano che il plasma iperimmune non è lo standard di cura per il trattamento della COVID-19. Si attende il completamento degli studi randomizzati ancora in corso per determinare il ruolo del plasma iperimmune.
Gli anticorpi monoclonali diretti contro la proteina S di SARS-CoV-2 come trattamento per pazienti affetti da COVID-19 lieve o moderata e come profilassi per i contatti stretti di pazienti con COVID-19 sono in corso di valutazione in studi randomizzati.
Glucocorticoidi
Per evitare che uno stato iperinfiammatorio possa provocare gravi manifestazioni di COVID-19, si stanno studiando gli effetti delle terapie immunomodulanti. Nello studio RECOVERY, il desametasone ha ridotto la mortalità tra i pazienti ospedalizzati con COVID-19, ma il beneficio è stato limitato ai pazienti cui è stato somministrato ossigeno supplementare ed è stato maggiore tra i pazienti sottoposti a ventilazione meccanica. Il desametasone non ha migliorato i risultati, e può aver causato danni, tra i pazienti cui non è stato somministrato ossigeno supplementare, e quindi non è raccomandato per il trattamento di COVID-19 lieve o moderata.
Interazione con altri farmaci nei pazienti COVID-19
Poiché il virus SARS-CoV-2 penetra nell’organismo umano attraverso il recettore ACE2, sono state sollevate questioni riguardanti la possibilità che l'uso di ACE-inibitori o di antagonisti del recettore dell'angiotensina (ARB, angiotensin receptor blockers) possano influenzare il decorso della COVID-19. Tuttavia, ampi studi osservazionali non hanno mostrato un'associazione con un aumento del rischio, e i pazienti che stanno assumendo ACE-inibitori o ARB per un'altra indicazione non dovrebbero smettere di assumere questi agenti, anche se hanno contratto l’infezione da SARS-CoV-2. Al momento non ci sono dati clinici a sostegno di una potenziale preoccupazione circa l'uso di farmaci antinfiammatori non steroidei (FANS) nei pazienti con COVID-19.
Ancora molta incertezza
Rimangono molti lati oscuri nella nostra comprensione della COVID-19 e della sua gestione. Sono necessari ulteriori dati per stabilire lo standard di cura per i pazienti con malattia lieve o moderata e per valutare le potenziali strategie per ridurre il rischio di infezione nelle persone esposte. Sono in corso studi per sviluppare un vaccino efficace. Abbiamo già diversi candidati in grado di potenziare le risposte immunitarie e sono in corso ampi studi per valutarne la sicurezza e l'efficacia nella prevenzione della COVID-19. Non si sa se l'infezione conferisca l'immunità (e, se sì, per quanto tempo) e se i risultati dei test sierologici possano essere utilizzati per informare quando gli operatori sanitari e gli altri possono tornare al lavoro in sicurezza.
Conclusioni e raccomandazioni
Al termine dell’articolo, gli Autori concludono che il paziente del problema clinico iniziale è ad alto rischio di avere la COVID-19 con potenziali complicazioni. Data la sua dispnea e i fattori di rischio per una malattia grave, verrà sottoposto a test del tampone naso-faringeo, ad una visita e ad una radiografia toracica. Dovrebbe essere valutato per l'ipossiemia, che, se presente, richiederebbe un ricovero e terapie specifiche. Continueremo il suo trattamento con ARB e glucocorticoidi per via inalatoria. In conformità con le attuali linee guida, gli consiglieremo di rimanere isolato per 10 giorni dopo l'insorgenza dei sintomi e fino a quando non avrà la scomparsa della febbre da almeno 24 ore (senza l'uso di antipiretici) e l'attenuazione degli altri sintomi.
Fonte: Gandhi RT, Lynch JB, Del Rio C. Mild or Moderate Covid-19. N Engl J Med. 2020 Oct 29;383(18):1757-1766. doi: 10.1056/NEJMcp2009249. Epub 2020 Apr 24. PMID: 32329974.